Resumo executivo
Saúde mental é um componente essencial da saúde e do desenvolvimento humano, envolvendo bem‑estar, capacidade de lidar com estressores, funcionamento social e produtivo e direitos humanos — não se reduz à ausência de transtornos. [1]
Thank you for reading this post, don't forget to subscribe!A carga de transtornos mentais é alta e persistente em todas as regiões. Em 2019, estimou‑se que cerca de 1 em cada 8 pessoas vivia com algum transtorno mental (definições alinhadas à CID‑11). [2] Em termos de carga, análises do GBD 2019 mostram que transtornos mentais são grandes contribuintes para incapacidade (anos vividos com incapacidade) e perdas de saúde. [3]
A pandemia de COVID‑19 piorou indicadores: estimou‑se aumento substancial de casos em 2020, com +53,2 milhões de casos de transtorno depressivo maior (+27,6%) e +76,2 milhões de casos de transtornos de ansiedade (+25,6%) globalmente, com elevação importante de DALYs específicos por essas condições em 2020. [4]
No Brasil, dados populacionais (PNS/IBGE) indicam aumento de diagnóstico autorreferido de depressão em adultos (18+): 7,6% (2013) → 10,2% (2019), com maior prevalência em mulheres e em faixas etárias mais altas; em 2019, 60–64 anos atingiu 13,2%. [5]
Em indicadores de sistema e carga (perfil nacional do Mental Health Atlas 2020), o Brasil reporta: DALYs por transtornos mentais ~2.118,4 por 100 mil, taxa padronizada de mortalidade por suicídio 6,41 por 100 mil (2019) e gasto governamental com saúde mental 1,6% do gasto em saúde; a força de trabalho especializada inclui 3,69 psiquiatras por 100 mil e ~164,29 profissionais de saúde mental por 100 mil (2020, somando categorias reportadas). [6]
A resposta efetiva exige atenção integrada (APS/UBS + rede especializada), cuidado comunitário e baseado em direitos, redução de barreiras (estigma, desigualdades territoriais, custo, escassez de profissionais) e ampliação de cobertura. Ferramentas globais centrais incluem mhGAP (atenção não‑especializada) e pacotes de prevenção do suicídio (LIVE LIFE). [7]
Metodologia, critérios de qualidade e fontes
Este dossiê priorizou: (a) fontes oficiais e primárias (agências multilaterais e governo), (b) diretrizes clínicas com transparência metodológica (ex.: NICE; PCDT/CONITEC; mhGAP), (c) revisões sistemáticas/meta‑análises e grandes estudos epidemiológicos (GBD, Lancet, Cochrane, JAMA). [8]
Uso de recência (analogia operacional à lógica, histórico/estável: leis estruturantes e marcos normativos (ex.: Lei 10.216/2001; Portaria RAPS 2011) e diretrizes clássicas ainda vigentes. [9]
– Mudança moderada: revisões e “last reviewed” (ex.: NICE CG178 revisado em 2025; atualizações da OMS). [10]
– Muito recente: evidências e relatórios publicados/atualizados 2024–2025 (ex.: Mental Health Atlas 2024; dados recentes de rede e investimento no SUS; atualizações OMS 2024–2025). [11]
Limitações explicitadas: prevalência nacional brasileira para vários transtornos (ansiedade, bipolaridade, esquizofrenia) carece de inquéritos domiciliares amplos e recentes; parte do monitoramento depende de dados de serviços, vigilância e modelagens (ex.: GBD). [12]
Definição e escopo da saúde mental
Saúde mental é um estado dinâmico que envolve bem‑estar, autonomia, capacidade de lidar com estressores e participação social; o conceito inclui também condições associadas a sofrimento/impairment significativos e risco de autoagressão. [1]
O escopo operacional usado por organismos internacionais distingue: – Saúde mental (bem‑estar e funcionamento)
– Transtornos mentais (diagnosticáveis segundo classificações como a CID-11[13])
– Deficiências psicossociais e necessidades de suporte, com centralidade de direitos humanos e cuidado comunitário. [1]
Determinantes chave incluem fatores biológicos, psicológicos e sociais (pobreza, violência, discriminação, crises humanitárias, trabalho precário, isolamento, uso de substâncias), e também fatores protetores (vínculos sociais, apoio familiar/comunitário, escola e trabalho com condições protetivas). [14]
Um ponto “executivo” importante: em transtornos mentais graves (psicoses/transtorno bipolar), parte expressiva da mortalidade excessiva decorre de condições físicas preveníveis e subtratadas, reduzindo a expectativa de vida em 10–20 anos, o que reforça a necessidade de integração com cuidado de doenças crônicas e prevenção cardiovascular/metabólica. [15]
Epidemiologia global e do Brasil
Panorama global: prevalência, DALYs e tendências
A OMS estima que a carga global é maciça e transversal ao ciclo de vida; atualizações recentes consolidam que depressão, ansiedade, bipolaridade e esquizofrenia são condições prioritárias, e que a pandemia elevou a necessidade de escala de serviços. [16]
Em transtornos específicos (ordens de grandeza, OMS): – Depressão: ~280 milhões de pessoas no mundo (estimativa amplamente usada pela OMS). [17]
– Transtornos de ansiedade: ~301 milhões; apenas cerca de 1 em 4 recebe tratamento (estimativa OMS, variando por contexto). [18]
– Esquizofrenia: estimativas globais na ordem de dezenas de milhões; com forte impacto funcional e vulnerabilidade a violações de direitos. [19]
– Transtorno bipolar: condição recorrente com episódios de mania/hipomania e depressão, com necessidade de cuidado longitudinal. [20]
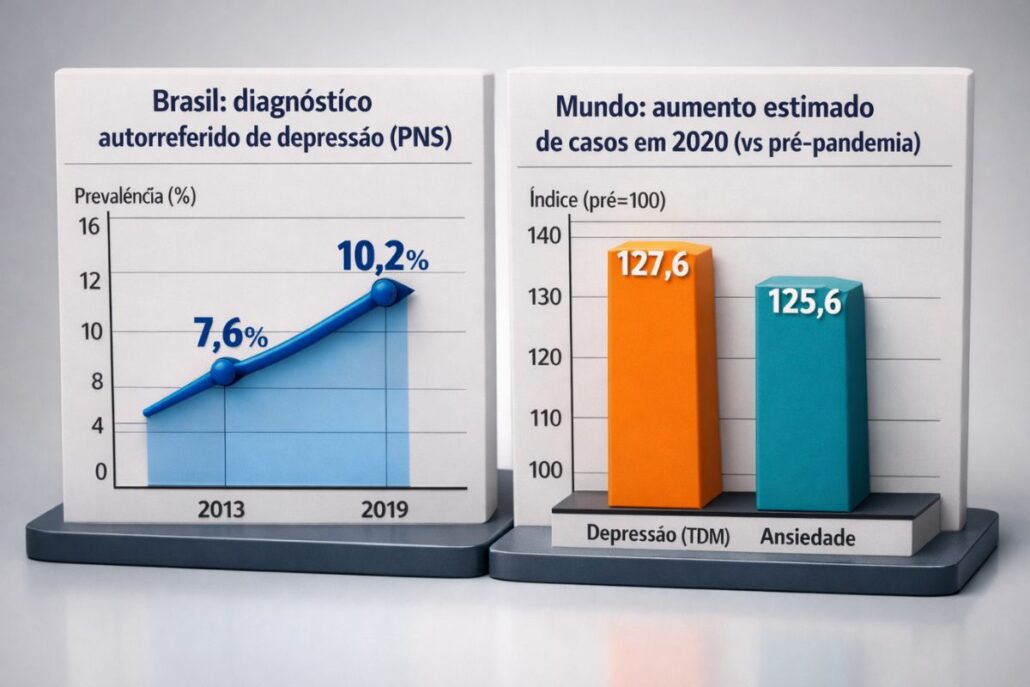
Impacto da COVID‑19 (modelagem internacional): – +27,6% de casos de transtorno depressivo maior em 2020 (adicional de 53,2 milhões), e +25,6% de casos de transtornos de ansiedade (adicional de 76,2 milhões). [4]
– Em 2020, estimou‑se carga global de 49,4 milhões de DALYs por depressão maior e 44,5 milhões de DALYs por transtornos de ansiedade. [21]
Brasil: prevalência, carga e tendências disponíveis
No Brasil, a PNS/IBGE indica aumento do diagnóstico autorreferido de depressão em adultos (18+): – 7,6% (2013) → 10,2% (2019) (crescimento relativo ~34% segundo o boletim). [5]
– Diferença por sexo (2019): mulheres ~14,7% vs homens ~5,1%. [5]
– Diferença por idade (2019): pico em 60–64 anos (13,2%) e menor em 18–29 anos (5,9%). [5]
Carga e sistema (Mental Health Atlas 2020 – perfil Brasil): – DALYs por transtornos mentais: 2.118,4 por 100 mil. [22]
– Suicídio (taxa padronizada por idade): 2013 5,41 → 2016 5,67 → 2019 6,41 por 100 mil (tendência ascendente nesse período). [22]
– Financiamento: gasto governamental total em saúde mental = 1,6% do gasto em saúde; gasto total per capita reportado em moeda local = R$ 8,4. [22]
– Força de trabalho: 3,69 psiquiatras/100 mil; 13,68 psicólogos/100 mil; total reportado de profissionais de saúde mental ~164,29/100 mil (2020). [23]
Suicídio e violência autoprovocada no Brasil (vigilância e boletins): – A vigilância epidemiológica aponta tendências e perfis de risco (sexo, idade, tentativas, etc.), com necessidade de resposta intersetorial, cuidado pós‑tentativa e redução de meios. [24]
Serviços e rede (RAPS/SUS): – Em junho/2022, o Brasil reportava 2.836 CAPS habilitados, com indicador nacional 1,33 CAPS/100 mil; há heterogeneidade regional (ex.: Nordeste 1,70; Sul 1,52; Centro‑Oeste 1,01). [25]
– O Ministério da Saúde também reportou aumento de atendimentos e ampliação de investimento recente na RAPS (ex.: investimento citado como R$ 2,25 bilhões em 2024 em notícia institucional). [26]
Tabela — Brasil: depressão autorreferida por sexo e idade (PNS 2013 vs 2019) [5]
| Grupo | 2013 (%) | 2019 (%) | Observação |
|---|---|---|---|
| Total (18+) | 7,6 | 10,2 | Aumento relativo reportado (~34%) |
| Homens | 3,9 | 5,1 | Menor prevalência que mulheres |
| Mulheres | 10,9 | 14,7 | ~2,8× maior que homens (2019) |
| 18–29 | 3,9 | 5,9 | Maior variação relativa no período |
| 30–59 | 8,8 | 11,3 | — |
| 60–64 | 11,1 | 13,2 | Maior prevalência em 2019 |
| 65–74 | 9,9 | 11,8 | — |
| 75+ | 6,9 | 10,2 | Alta variação relativa no período |
Tabela — Brasil: CAPS/100 mil por macrorregião (jun/2022) [25]
| Região | Total de CAPS (todas as modalidades) | CAPS por 100 mil hab. | Implicação para gestão |
|---|---|---|---|
| Norte | (heterogêneo por UF) | (inferior à média em vários estados) | Priorizar expansão e suporte a APS/teleassistência |
| Centro-Oeste | 169 | 1,01 | Reforçar serviços 24h e CAPSi onde ausentes |
| Nordeste | 979 | 1,70 | Manter cobertura e qualificar continuidade do cuidado |
| Sudeste | 1.043 | 1,16 | Foco em equidade intraurbana e integração com APS |
| Sul | 462 | 1,52 | Consolidar modelos comunitários e cuidado de crise |
| Brasil | 2.836 | 1,33 | Gestão por linhas de cuidado e indicadores de acesso |
Nota técnica: a tabela regional acima consolida achados do relatório oficial; para decisões locais, recomenda‑se usar o detalhamento por UF e modalidade (CAPS I/II/III/AD/AD III/AD IV/CAPSi) disponível na fonte. [25]
Gráficos de tendência
Os números abaixo derivam de fonte governamental baseada em PNS/IBGE. [5] xychart-beta title "Brasil: diagnóstico autorreferido de depressão (PNS)" x-axis [2013, 2019] y-axis "Prevalência (%)" 0 --> 16 line [7.6, 10.2] Estimativas globais de aumento de casos em 2020 (modelagem GBD/COVID). [4] xychart-beta title "Mundo: aumento estimado de casos em 2020 (vs pré-pandemia)" x-axis ["Depressão (TDM)", "Ansiedade"] y-axis "Índice (pré=100)" 0 --> 140 bar [127.6, 125.6]
Parse error on line 1: Os números abaixo de ^ Expecting 'NEWLINE', 'SPACE', 'GRAPH', got 'ALPHA'
Os números abaixo derivam de fonte governamental baseada em PNS/IBGE. [5] xychart-beta title "Brasil: diagnóstico autorreferido de depressão (PNS)" x-axis [2013, 2019] y-axis "Prevalência (%)" 0 --> 16 line [7.6, 10.2] Estimativas globais de aumento de casos em 2020 (modelagem GBD/COVID). [4] xychart-beta title "Mundo: aumento estimado de casos em 2020 (vs pré-pandemia)" x-axis ["Depressão (TDM)", "Ansiedade"] y-axis "Índice (pré=100)" 0 --> 140 bar [127.6, 125.6]
Parse error on line 1: Os números abaixo de ^ Expecting 'NEWLINE', 'SPACE', 'GRAPH', got 'ALPHA'
Principais transtornos e diretrizes clínicas baseadas em evidência
A seguir, uma síntese prática (diagnóstico, risco, comorbidades, tratamento e diretrizes). Para todos os quadros: confirmação diagnóstica é clínica e longitudinal; instrumentos de triagem (PHQ‑9, GAD‑7 etc.) ajudam, mas não substituem avaliação clínica e exclusão de causas orgânicas/iatrogênicas. [27]
Depressão
Diagnóstico e sinais nucleares. Transtorno depressivo envolve humor deprimido e/ou anedonia, sintomas cognitivos e somáticos e prejuízo funcional; há risco de suicídio e associação com comorbidades clínicas. [28]
Fatores de risco e comorbidades. Incluem histórico familiar, eventos adversos, violência, isolamento, condições crônicas, uso de substâncias e fatores socioeconômicos; comorbidades com ansiedade e SUD são frequentes. [29]
Tratamento baseado em evidência. – Psicoterapias estruturadas (ex.: TCC, terapia interpessoal) são eficazes e aceitáveis em adultos; diferenças médias entre tipos tendem a ser pequenas em meta‑análises. [30]
– Antidepressivos são mais eficazes do que placebo; em meta‑análise em rede, ORs de resposta variaram aproximadamente de 1,37 a 2,13 dependendo do fármaco. [31]
– Combinação (psicoterapia + farmacoterapia) pode ser indicada em casos moderados‑graves, recorrentes ou com resposta parcial; diretrizes adotam modelo escalonado (“stepped care”). [32]
Diretrizes clínicas‑âncora. NICE para depressão em adultos (tratamento e manejo) e recomendações nacionais/locais via SUS (linhas de cuidado) quando disponíveis. [33]
Transtornos de ansiedade
Diagnóstico. Envolve medo/preocupação excessivos, sintomas autonômicos e prejuízo; inclui GAD, pânico e fobias (classificação CID‑11). [27]
Tratamento. – TCC e abordagens cognitivo‑comportamentais: revisão Cochrane (atualizações recentes) aponta redução pequena‑a‑moderada de sintomas em comparação a manejo mínimo, dependendo do contexto. [34]
– Farmacoterapia: diretrizes NICE apoiam SSRIs/SNRIs como opções de primeira linha em muitos subtipos, com cautela para dependência e efeitos adversos de certos fármacos (ex.: pregabalina tem alertas regulatórios). [35]
Acesso ao cuidado. A OMS enfatiza lacunas de tratamento, com proporções relevantes sem cuidado adequado. [18]
Transtorno bipolar
Diagnóstico. Episódios de mania/hipomania e depressão, curso recorrente; exige avaliação de risco, uso de substâncias e comorbidades. [36]
Tratamento. – Combina medicamentos (estabilizadores de humor/antipsicóticos conforme fase) com intervenções psicossociais (psicoeducação, terapia focada em ritmos, terapia familiar) e seguimento longitudinal. [36]
– A OMS alerta que antidepressivos não devem ser usados em mania e, em depressão bipolar, podem requerer combinação com estabilizadores/antipsicóticos e monitoramento. [20]
Diretrizes. NICE CG185 (atualizações/revisões periódicas) e protocolos nacionais quando existentes. [37]
Esquizofrenia (e outras psicoses)
Diagnóstico. Sintomas positivos (delírios, alucinações), desorganização e sintomas negativos, com prejuízo funcional; risco de violação de direitos e exclusão social é alto. [19]
Tratamento. – Antipsicóticos são pilar do tratamento; diretrizes enfatizam escolha compartilhada, monitoramento metabólico e integração com intervenções psicossociais (ex.: TCC para psicose, terapia familiar, reabilitação). [38]
– Clozapina: revisão Cochrane apoia maior efetividade em parte dos casos, com exigência de monitoramento hematológico devido a risco de eventos graves. [39]
Comorbidade física e mortalidade. A OMS destaca mortalidade prematura por condições físicas preveníveis em transtornos mentais graves (10–20 anos de redução de vida), reforçando a necessidade de cuidado integrado. [15]
Diretrizes. NICE CG178 (revisado em 2025) e mhGAP (atenção não‑especializada) para expansão de cobertura. [40]
Suicídio e autoagressão
Magnitude e prioridade. O suicídio é grande problema de saúde pública; a OMS/OPAS descrevem centenas de milhares de mortes anuais globalmente e defendem prevenção com base populacional e clínica. [41]
Prevenção baseada em evidência (LIVE LIFE). O pacote LIVE LIFE enfatiza intervenções multissetoriais, incluindo: restrição de meios, interação com mídia para reporte responsável, habilidades socioemocionais em jovens e identificação precoce/gestão/seguimento de pessoas em risco. [42]
Cuidado pós‑evento e avaliação. Diretrizes como NICE (autoagressão) reforçam avaliação psicossocial e plano de cuidado, evitando o uso de escalas como “previsores” determinísticos de risco futuro. [43]
Brasil: marco legal. A Política Nacional de Prevenção da Automutilação e do Suicídio foi instituída pela Lei 13.819/2019. [44]
Transtornos por uso de substâncias
Álcool (AUD). A OMS estima ~400 milhões com transtornos por uso de álcool (15+), incluindo ~209 milhões com dependência. [45]
Tratamento: – Intervenções psicossociais (entrevista motivacional, TCC, manejo de contingências) são bases. – Farmacoterapia: evidência apoia naltrexona e acamprosato como opções de primeira linha em muitos cenários; revisão em JAMA sustenta esse posicionamento. [46]
Drogas psicoativas e transtornos por uso de drogas. A OMS reporta magnitude relevante de uso e transtornos associados (incluindo estimativas de milhões com transtorno por uso de drogas e carga em DALYs atribuíveis ao uso de drogas em 2019). [47]
SUS/linhas de cuidado. O Ministério da Saúde e o SUS publicam conteúdos de linha de cuidado e dados assistenciais para álcool e outras drogas. [48]
Tabela comparativa de diretrizes por órgão
| Conduta/tema | Diretriz internacional | Diretriz/estrutura no Brasil | Pontos executivos |
|---|---|---|---|
| Depressão | NICE (stepped care) | APS + RAPS (linhas de cuidado locais; dados PNS para monitoramento) | Triagem qualificada, intervenções breves, psicoterapia/medicação conforme gravidade |
| Ansiedade | NICE CG113; Cochrane (TCC) | APS + encaminhamento para CAPS/ambulatório quando necessário | TCC e SSRIs/SNRIs como pilares; evitar dependência/uso inadequado de sedativos |
| Bipolar | OMS + NICE CG185 | RAPS (CAPS e rede especializada) | Cuidado longitudinal; cautela com antidepressivos em mania; monitoramento metabólico |
| Esquizofrenia/psicoses | OMS + NICE CG178 | RAPS; protocolos e PCDT quando aplicável | Antipsicóticos + psicossocial; clozapina em resistência; integração com cuidado físico |
| Suicídio/autoagressão | OMS/OPAS LIVE LIFE; NICE NG225 | Lei 13.819/2019 + vigilância e rede SUS | Restrição de meios + cuidado pós‑tentativa + mídia responsável |
| Álcool e outras drogas | OMS/UNODC (padrões); evidência JAMA para AUD | RAPS (CAPS AD, CAPS AD III, CAPS AD IV) + linhas de cuidado | APS faz triagem e breve intervenção; casos moderados/graves: cuidado especializado articulado |
As referências‑âncora desta tabela incluem NICE, OMS/mhGAP e LIVE LIFE, e documentos nacionais (RAPS e Lei 13.819). [49]
Impacto socioeconômico e custos
O impacto socioeconômico se manifesta em quatro camadas: (1) perda de produtividade, (2) custos diretos de saúde, (3) custos indiretos (judicialização, assistência social, segurança) e (4) externalidades intergeracionais (educação, trabalho, ciclos de pobreza). [50]
Estimativas globais frequentemente citadas por organismos internacionais situam perdas substanciais associadas a depressão e ansiedade (dias de trabalho perdidos e custos econômicos agregados), reforçando o racional de investimento em prevenção e cuidado. [51]
Nas Américas e na América do Sul, a OPAS divulgou projeções macroeconômicas (DCNT + problemas de saúde mental) com custos muito elevados até 2050, destacando a urgência de políticas integradas (saúde + economia + proteção social). [52]
No nível do sistema, a insuficiência de investimento é um gargalo global: a OPAS/OMS reporta estagnação do gasto governamental mediano em saúde mental em torno de ~2% dos orçamentos de saúde (global), com disparidades extremas entre países de alta e baixa renda. [53]
Políticas públicas e modelos de atenção
Brasil: marcos e organização do cuidado
O Brasil estruturou a política de saúde mental com base em direitos e cuidado comunitário, com marco legal na Lei 10.216/2001 (proteção de direitos e redirecionamento do modelo assistencial). [54]
A Rede de Atenção Psicossocial (RAPS) foi instituída por portaria federal (2011) como arranjo de serviços e pontos de atenção para cuidado psicossocial no SUS. [55]
O relatório oficial da RAPS descreve expansão de modalidades de CAPS e destaca a normatização do CAPS AD IV (2017) para quadros graves relacionados a dependência/uso nocivo de substâncias, com cuidado 24h em algumas modalidades. [25]
APS, matriciamento e atenção integrada
Evidências e diretrizes internacionais recomendam integrar saúde mental na atenção primária para ampliar acesso, com itinerários de referência/contrarreferência e cuidado centrado na comunidade. [56]
Para transtornos mentais graves (psicoses/bipolar), revisões Cochrane de modelos colaborativos discutem efeitos em desfechos como qualidade de vida, estado mental e internações, sustentando a lógica de coordenação do cuidado e integração com serviços gerais. [57]
Telepsiquiatria e saúde digital
No Brasil, a telemedicina teve autorização emergencial via Lei 13.989/2020 durante a crise da COVID‑19, e regulamentação profissional via resolução do Conselho Federal de Medicina (2022). [58]
Em nível global, a OMS publicou diretrizes e recomendações para intervenções digitais em saúde (2019) e mantém estratégia de saúde digital 2020–2027, com implicações para teleassistência e organização de serviços. [59]
Os marcos abaixo são derivados de fontes legais e institucionais. [60]

Prevenção, barreiras, recomendações e agenda futura
Prevenção e promoção
A prevenção eficaz é multinível: – Universal: promoção de habilidades socioemocionais, ambientes escolares e de trabalho protetivos, redução de violência e discriminação. [61]
– Seletiva/indicada: foco em grupos vulneráveis (ex.: pessoas com histórico de autoagressão, uso problemático de álcool/drogas, violência, luto). [62]
– Prevenção do suicídio (LIVE LIFE): restrição de meios, mídia responsável, habilidades de vida e cuidado/seguimento de risco. [42]
Barreiras de acesso e desigualdades
Barreiras principais (síntese com base em OMS/OPAS e perfis nacionais): – Subfinanciamento e estagnação do gasto em saúde mental (mediana global ~2% do orçamento de saúde) e forte desigualdade entre países. [53]
– Escassez e má distribuição de profissionais, com desigualdades territoriais. [63]
– Estigma, discriminação e violações de direitos, especialmente em psicoses e contextos de crise. [64]
– Fragmentação assistencial (saúde mental separada da saúde física), apesar de evidências sobre mortalidade precoce evitável em transtornos graves. [15]
Recomendações práticas para profissionais e gestores
Para profissionais (APS e rede especializada): 1) Adotar modelo escalonado com registro de gravidade, risco e comorbidades, incluindo uso de substâncias e condições clínicas. [65]
2) Priorizar intervenções de primeira linha baseadas em evidência: psicoterapias estruturadas e/ou antidepressivos em depressão; TCC e SSRIs/SNRIs em ansiedade; estabilização e seguimento longitudinal no bipolar; antipsicóticos + psicossocial em psicoses; e cuidado pós‑tentativa com avaliação psicossocial. [66]
3) Implementar rotinas de monitoramento metabólico/cardiovascular em transtornos graves e em uso de antipsicóticos/estabilizadores, integrando cuidado físico. [67]
Para gestores (municípios/estados/serviços): 1) Medir e publicar indicadores de acesso, continuidade e efetividade (tempo de espera, abandono, retorno pós‑alta, pós‑tentativa, integração APS‑CAPS). [68]
2) Expandir capacidade resolutiva da APS com matriciamento, protocolos locais e suporte especializado (incluindo tele‑interconsulta), respeitando normativas de telemedicina. [69]
3) Reduzir desigualdades territoriais usando dados de cobertura (CAPS/100 mil; workforce) para alocação de recursos e desenho de rede (CAPSi, CAPS 24h, CAPS AD III/IV onde necessário). [70]
Fontes estudadas:
[1] [2] [14] [16] [29] [50] [73] https://www.who.int/news-room/fact-sheets/detail/mental-disorders
[3] Depression – https://www.who.int/health-topics/depression
[4] [21] https://pubmed.ncbi.nlm.nih.gov/34634250/
[5] [13] https://www.gov.br/mdh/pt-br/navegue-por-temas/observatorio-nacional-da-familia/fatos-e-numeros/5.SADEMENTAL28.12.22.pdf
[6] [22] [23] https://cdn.who.int/media/docs/default-source/mental-health/mental-health-atlas-2020-country-profiles/bra.pdf?download=true&sfvrsn=d6086f32_7
[7] https://www.who.int/publications/i/item/9789240084278
[8] https://www.gov.br/saude/pt-br/assuntos/pcdt
[9] [54] [60] Portaria nº 3.088, de 23 de dezembro de 2011
https://bvsms.saude.gov.br/bvs/saudelegis/gm/2011/prt3088_23_12_2011_rep.html
[10] [38] [40] https://www.nice.org.uk/guidance/cg178
[11] [63] [68] [72] [83] https://iris.who.int/server/api/core/bitstreams/5897b3c7-2848-47a7-ba22-0a7902342a81/content
[12] [71] VIOLÊNCIAS INTERPESSOAIS E AUTOPROVOCADAS …
https://cievsrecife.wordpress.com/wp-content/uploads/2023/08/boletim-violencia-mulher-2023-07.06.23.pdf
[15] [67] [74] https://www.who.int/publications/i/item/978-92-4-155038-3
[17] [28] [76] Anxiety disorders – https://www.who.int/news-room/fact-sheets/detail/anxiety-disorders
[18] Depressive disorder (depression) – https://www.who.int/news-room/fact-sheets/detail/depression
[19] [64] [80] https://www.who.int/news-room/fact-sheets/detail/schizophrenia
[20] [36] [79] https://www.who.int/news-room/fact-sheets/detail/bipolar-disorder
[24] Global, regional, and national burden of suicide, 1990–2021 – https://www.thelancet.com/journals/lanpub/article/PIIS2468-2667%2825%2900006-4/fulltext
[25] [70] [82] https://www.gov.br/saude/pt-br/acesso-a-informacao/acoes-e-programas/caps/raps/arquivos/dados-da-rede-de-atencao-psicossocial-raps.pdf/
[26] https://www.gov.br/saude/pt-br/assuntos/noticias/2025/outubro/sus-realiza-192-mil-atendimentos-de-saude-mental-no-primeiro-semestre-de-2025
[27] [35] [49] [65] https://www.nice.org.uk/guidance/cg113 – https://www.nice.org.uk/guidance/cg113
[30] https://pubmed.ncbi.nlm.nih.gov/34002502/
[31] [66] [77] https://pubmed.ncbi.nlm.nih.gov/29477251/
[32] https://pubmed.ncbi.nlm.nih.gov/31922679/
[33] https://www.scirp.org/reference/referencespapers?referenceid=3973132
[34] [78] https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD007674.pub3/full
[37] https://www.nice.org.uk/guidance/cg185
[39] https://www.cochrane.org/evidence/CD000059_clozapine-versus-typical-neuroleptic-medication-schizophrenia
[41] https://www.paho.org/en/news/18-6-2021-one-100-deaths-suicide
[42] [61] [62] [75] https://www.who.int/initiatives/live-life-initiative-for-suicide-prevention
[43] https://www.nice.org.uk/guidance/ng225
[44] https://www.planalto.gov.br/ccivil_03/_ato2019-2022/2019/lei/l13819.htm
[45] [81] https://www.who.int/news-room/fact-sheets/detail/alcohol
[46] https://jamanetwork.com/journals/jama/fullarticle/2811435
[47] https://www.who.int/health-topics/drugs-psychoactive
[48] https://linhasdecuidado.saude.gov.br/portal/transtornos-por-uso-de-alcool-no-adulto/unidade-de-atencao-primaria/planejamento-terapeutico/
[51] lei-da-reforma-psiquiatrica.pdf – https://docs.bvsalud.org/biblioref/2021/08/1177689/lei-da-reforma-psiquiatrica.pdf
[52] https://www.paho.org/pt/noticias/15-7-2025-uma-grande-tempestade-no-horizonte-dcnt-e-problemas-saude-mental-custarao
[53] https://www.paho.org/en/news/2-9-2025-over-billion-people-living-mental-health-conditions-services-require-urgent-scale
[55] Mental health at work – https://www.who.int/news-room/fact-sheets/detail/mental-health-at-work
[56] [69] https://www.paho.org/pt/historias/saude-mental-na-atencao-primaria-uma-prioridade-na-pandemia-covid-19
[57] https://pmc.ncbi.nlm.nih.gov/articles/PMC11075124/
[58] https://www.planalto.gov.br/ccivil_03/_ato2019-2022/2020/Lei/L13989.htm
[59] https://www.who.int/publications/i/item/9789241550505




